Сердце – это насос, непрерывно качающий кровь по организму, снабжая необходимым питанием все внутренние органы и системы. Когда сердцу становится не под силу справляться со своими обязанностями, развивается сердечная недостаточность. Что это такое, каковы причины развития патологии, как можно справиться с проблемой на эти и многие другие вопросы ответит данная статья.

Патологическое состояние характеризуется неспособностью сердечной мышцы выполнять функцию перекачки крови, в результате процесс насыщения кислородом тканей и органов нарушается, питательные вещества усваиваются не в полной мере, происходит кровяной застой. Проявляются следующие последствия сердечной недостаточности:
- порок сердца;
- ишемическая болезнь;
- ревматизм;
- миокардит (воспаление сердечной мышцы);
- болезни легких;
- артериальная гипертензия.
Симптомы сердечной недостаточности проявляются у 3% всей популяции планеты, а если рассматривать людей пенсионного возраста, то показатель возрастает до 10%. Заболевание относится к разряду наиболее распространенных наряду с известными инфекциями. На лечение люди тратят в два раза больше средств, чем на терапию онкологических заболеваний всех видов. Здесь так важна профилактика сердечной недостаточности, чтобы предупредить серьезное заболевание сердца, но не все заботятся о собственном здоровье.

Синдром сердечной недостаточности – несамостоятельное заболевание. Этиология такова, что обычно это проявление одной или нескольких серьезных болезней либо осложнение, скрывающее за собой другой диагноз. Причем пол здесь не имеет значения: это состояние можно обнаружить одинаково часто и у мужчин, и у женщин. К сожалению, бывают проявления сердечной недостаточности у детей, даже в младенческом возрасте.
Строение сердца
Чтобы понять, в чем заключается патогенез сердечной недостаточности, стоит разобраться в анатомии главного органа человеческого тела. Сердце – это полый орган с четырьмя камерами: два желудочка и два предсердия. Верхние отделы, или предсердия, отделяются от других камер двухстворчатым и трехстворчатым клапанами. Их функция – впускать кровоток в желудочки и, закрываясь, препятствовать его оттоку наружу. Обе половины отделены друг от друга, поэтому артериальная и венозная кровь никогда не «встречаются».
Кровообращение, создаваемое сердцем, непрерывно. Оно проходит по большому и малому кругам. Малый круг кровообращения начинается из правого желудочка, оттуда кровь перетекает в легкие. Двигаясь по мелким капиллярам легочных альвеол, она отдает углекислый газ и возвращается в левое предсердие, насыщенная кислородом. Что касается большого круга, то кровь покидает левый желудочек и втекает в аорту, оттуда поступает через артерии к органам и тканям туловища. Кровь насыщает их питательными веществами и кислородом, а далее по венам – в правое предсердие.
У сердца есть четыре важных функции:

- автоматизм – способность самостоятельной выработки электроимпульсов для ритмичных сокращений, обеспечивающих синусовый узел;
- сократимость – перекачивание крови по всему организму, работа в качестве насоса; сердце сокращается, следовательно, полости уменьшаются, таким образом, кровь выталкивается в артерии;
- возбудимость – возбуждение миокарда под влиянием импульсов;
- проводимость – специальные пути ведут импульсы из синусового узла к сокращающейся мышце.
Сердце состоит из околосердечной сумки и трех оболочек:
- перикард, или околосердечная сумка, поддерживает весь орган, крепится к грудной кости и диафрагме наружным волокнистым слоем;
- эпикард, или наружная оболочка, соединительная ткань, образующая тонкую прозрачную пленку, плотно прилегающую к мышечной оболочке; благодаря эпикарду сердечная мышца легко скользит, расширение происходит беспрепятственно;
- миокард, или мышечная оболочка, мощная мышца, состоящая из двух слоев в предсердиях и трех слоев в желудочках; миокард может увеличиться в размерах, огрубеть, уменьшиться – это явные причины сердечной недостаточности;
- эндокард, или внутренняя оболочка, обеспечивает гладкость сердечных полостей, так как состоит из эластических и коллагеновых волокон; кровь отлично скользит внутри камер, иначе возможно возникновение пристеночных тромбов.
Развитие сердечной недостаточности
Рассмотрим, как распознать сердечную недостаточность. Механизм развития хронической формы медленный: от нескольких недель до полугода и более. Здесь можно выделить шесть основных фаз:
- Повреждение сердечной мышцы. Может возникнуть после продолжительных нагрузок или заболевания сердца.
- Сократительная функция дает сбой: левый желудочек сокращается слабее, запуская в артерии меньше крови, чем нужно.
- Компенсационная стадия: для возвращения сердцу былой работоспособности включаются механизмы компенсации. Жизнеспособные кардиомиоциты растут, в результате чего мышцы левого желудочка гипертрофируются. Адреналин выделяется в больших объемах, сердце начинает работать интенсивнее. В гипофизе вырабатывается гормон антидиуретик, увеличивающий содержание воды в крови. Сердечная недостаточность на стадии компенсации характеризуется ростом общего объема крови в организме.
- Истощение резервов. Снабжение кардиомитоцитов питательными веществами и кислородом изматывает сердце, оно расходует все свои запасы, в результате наступает нехватка энергии и кислорода.
- Декомпенсация. На этом этапе нарушенное кровообращение уже нельзя компенсировать, нормальная деятельность миокарда уже невозможна. Сердце сокращается и расслабляется медленно и слабо.
- Развитие сердечной недостаточности. Симптомами здесь являются слабые и медленные сокращения мышцы, кислородное голодание всех тканей и органов, нехватка питательных веществ.
Острая сердечная недостаточность развивается стремительно, нет разбивки на стадии, как при ХСН (хронической сердечной недостаточности). Вялость сокращений миокарда провоцируют тяжелые аритмии, инфаркт, острый миокардит. Снижается количество крови, входящей в артериальную систему.
Разновидности сердечной недостаточности
Существует классификация сердечной недостаточности, основывающаяся на продолжительности развития:
- Хроническая. Развивается медленно. Причины: гипертония, затяжная анемия, хроническая недостаточность дыхательных путей, порок сердца.
- Острая. Этой форме характерно молниеносное формирование. Симптомами сердечной недостаточности острой формы являются: кардиогенный шок, сердечная астма, отек легких. Причинами возникновения служат острая недостаточность клапана аорты и митрального клапана, инфаркт миокарда, разрыв стенки левого желудочка.
В то же время хроническую форму можно классифицировать следующим образом:

- При сердечной недостаточности 1-й степени наблюдаются скрытые сбои в процессах кровообращения на начальных этапах. Они могут проявляться основными признаками сердечной недостаточности: одышкой, повышенной утомляемостью, усиленным ритмом биения сердца. Как правило, в состоянии покоя данные симптомы исчезают.
- При 2-й степени ХСН, так называемая умеренная сердечная недостаточность: обнаруживаются сердечно-сосудистые расстройства в состоянии покоя.
- Третья степень: устойчивые нарушения метаболических процессов, присутствие помех для кровотока, необратимые разрушения тканей и органов провоцирует сильная сердечная недостаточность.
Классификация патологического состояния по областям поражения:
- Левожелудочковая: перегрузка развивается вследствие инфаркта миокарда, к примеру, когда аорта сужается, а может быть, из-за снижения частоты сокращений мышцы.
- Правожелудочковая: перегружен правый желудочек, что вызывает, например, легочная гипертензия.
- Смешанная форма: одновременная перегрузка обоих желудочков.
Нью-йоркская кардиологическая ассоциация приняла классификацию сердечной недостаточности, подразделяющейся на четыре категории в соответствии со степенью ограничения физической активности. Выделяют следующие функциональные классы:
- Нет ограничений физической активности, качество жизни остается прежним.
- Физическая активность разрешена, отдых пациента ничем не осложнен.
- Принадлежность к третьему функциональному классу сердечной недостаточности означает значительный спад работоспособности, состояние улучшается во время отдыха.
- Работоспособность утрачена полностью или частично. В спокойном состоянии, когда пациент отдыхает, четкие боли в груди являются признаками сердечной недостаточности.
Все виды сердечной недостаточности требуют терапевтического вмешательства, а что делать в каждом конкретном случае, будет определено лечащим врачом. Схемы лечения назначаются после тщательного обследования, диагностирования формы и стадии сердечной недостаточности, выявления основного заболевания.
Причины развития патологии
Итак, почему возникает сердечная недостаточность. Этиология СН лежит в серьезных кардиальных нарушениях, недуг является следствием сердечно-сосудистых патологий. Только в редких случаях СН свидетельствует о начале какой-либо болезни, например, дилатационной кардиомиопатии. Гипертония может продлиться несколько лет до тех пор, пока не появятся первые симптомы сердечной недостаточности. А при остром инфаркте миокарда гибнет большая часть мышечного слоя, поэтому в данном случае недостаточность проявится гораздо раньше: в течение нескольких дней.
Причинами сердечной недостаточности хронической формы являются следующие:
- артериальная гипертензия – нарушение кровотока из полости сердца, скопление большого количества крови внутри него; усиленная работа сердечной мышцы значительно утомляет ее, камеры сильно растягиваются;
- миокардит – воспаление миокарда, ведущее к нарушениям проводимости и способности сердца сокращаться, растяжению стенок;
- перикардит – воспаление околосердечной сумки, в результате образуются препятствия механического характера, и полости сердца заполняются медленнее;
- болезнь сердечных клапанов: в итоге в желудочки поступают излишки крови, происходит их гемодинамическая перегрузка;
- стеноз устья аорты: просвет аорты сужается, и кровь накапливается в левом желудочке, в результате чего давление внутри растет, а сам он растягивается, ослабляя миокард;
- тахиаритмия: во время диастолы происходит сбой притока крови в сердце;
- дилатационная кардиомиопатия: сердечная стенка растягивается и становится тоньше, что провоцирует сокращение выброса крови в артерии вдвое;
- инфаркт миокарда и ишемическая болезнь сердца: нарушают приток крови к сердечной мышце;
- гипертрофическая кардиомиопатия: стенки желудочков становятся толще, а полость внутри уменьшается;
- Базедова болезнь. Характеризуется избыточным количеством гормонов щитовидной железы в крови, а они отравляют сердце.
Все эти процессы влекут за собой ослабление сердечного функционала, включая механизмы компенсации, направленные на нормализацию кровообращения. Оно, все же, восстанавливается на некоторое время, однако через определенный интервал резервы оказываются исчерпанными, и возникают новые степени сердечной недостаточности.
К причинам возникновения острой сердечной недостаточности относятся:
- осложнение ХСН: к нему ведут тяжелые физические нагрузки и сильное психоэмоциональное напряжение;
- гипертонический криз: резкий скачок давления, провоцирующий спазм питающих сердце мелких артерий, как следствие – ишемия; ЧСС растет, что ведет к перегрузке органа;
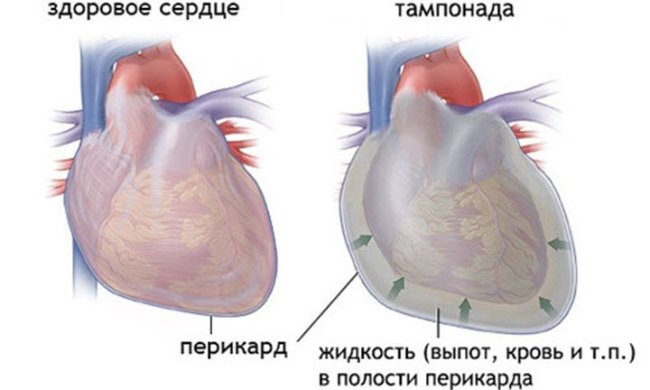
- тампонада сердца – скопление жидкости в промежутке между перикардом и сердцем; происходит сдавливание полостей сердца, полноценные сокращения невозможны;
- тромбоэмболия легочной артерии – в сосудах легких растет давление, а это нагружает правый желудочек;
- острые нарушения сердечного ритма: биение сердца ускоряется, значительно перегружая его;
- острые тяжелые миокардиты: воспаленный миокард способствует нарушению проводимости и ритмичности сердцебиений, к тому же насосная функция резко ухудшается;
- острое нарушение внутрисердечного кровотока ведет к разрыву хорды, повреждению клапана или его сдерживающей створки, перфорации клапанных створок, отрыву сосочковой мышцы, инфаркту межжелудочковой перегородки;
- расслоение аорты вызывает сбои в деятельности всего органа, а также нарушает отток крови из левого желудочка;
- брадикардия и тахикардия: значительно сбитый ритм мешает миокарду нормально сокращаться.
Помимо указанных причин встречаются также несердечные:
- малокровие;
- лихорадка;
- гипертиреоз;
- алкоголизм;
- пневмония;
- анемия;
- почечная недостаточность;
- интенсивное ожирение;
- ОРВИ;
- ревматизм.
Симптоматика заболевания
Симптоматика и лечение сердечной недостаточности во многом зависят от пораженного отдела. Как хроническая, так и острая форма могут быть право- или левосторонними.
У острой правожелудочковой сердечной недостаточности признаком является застой крови в сосудах большого круга кровообращения:
- артериальное давление падает, так как сокращается сердечный выброс, это проявляется бледностью, слабостью, усиленным потоотделением;
- биение сердца усиливается: происходит это в результате нарушения кровотока по сердечным коронарным сосудам, из-за чего постепенно нарастает тахикардия, а вместе с ней возникают головокружения, тяжесть в груди и одышка;
- шейные вены сильно набухают, особенно при вдохе, это можно объяснить ростом давления в грудной клетке и затрудненным притоком крови к сердцу;
- застой в легких не наблюдается;
- появляются отеки, им способствует замедленное кровообращение, задержка жидкости в тканях, повышенная проницаемость капиллярных стенок, нарушенный водно-солевой обмен, поэтому и происходит скопление жидкости в конечностях и полостях.
Острая левожелудочковая форма является следствием кровяного застоя в малом круге кровообращения, то есть, в легочных сосудах. Основные симптомы застойной сердечной недостаточности проявляются в виде отеков легких и сердечной астмы:

- приступ сердечной астмы бывает ночью или после физической нагрузки, когда застой крови в легких становится сильнее, появляется интенсивная одышка, сопровождающая ощущением нехватки воздуха. Приходится дышать ртом, чтобы обеспечить приток достаточного количества кислорода;
- кашель начинается с сухого, а потом переходит во влажный, выделяется мокрота розоватого оттенка, но это не вызывает облегчения;
- выделение пены из легких: в альвеолы просачивается жидкость, вспенивающаяся сильнее с каждым вдохом, мешая нормальному растяжению легких; пена выходит с кашлем, сочится изо рта и носа;
- боль в сердце отдает в заднюю часть грудины, в локоть, лопатку, шею;
- отек легких давление в легочных капиллярах растет, из-за этого кровь и жидкость просачиваются в альвеолы и в пространство вокруг легких. Вследствие этого сильно страдает газообмен, насыщение крови кислородом происходит не в полной мере. Слышны влажные хрипы в легких и клокочущее дыхание. Вдохи учащаются до 30–40 в минуту, дыхание сильно затрудняется, межреберные мышцы и диафрагма заметно напряжены;
- вынужденное сидячее положение: ноги должны быть опущены, чтобы кровь из легочных сосудов отходила лучше прямо в нижние конечности;
- психическое возбуждение и спутанное сознание: ЗСН левого желудочка нарушает кровообращение в головном мозге. Симптоматика застойной сердечной недостаточности проявляется кислородным голоданием, обмороками, головокружениями, страхом смерти.
Что такое сердечная недостаточность хронической формы, и каковы ее симптомы:

- отеки: сперва отекают ноги, вены переполняются, в межклеточное пространство проникает жидкость; далее скопление жидкости наблюдается в плевральной и брюшной полостях;
- цианоз: нехватка кислорода в крови, кожа бледнеет, появляется синеватый оттенок; явные признаки цианоза проявляются на мочках ушей, кончике носа и подушечках пальцев;
- одышка: мозгу не хватает кислорода, голодание проявляется при повышенной активности, а при тяжелой сердечной недостаточности еще и в покое;
- непереносимость физических нагрузок: всему причиной неспособность сердца обеспечить полноценное кровообращение, что при активных движениях вызывает одышку, слабость и боль за грудиной;
- застой крови в сосудах внутренних органов мешает нормальной работе печени, почек, органов ЖКТ и ЦНС.
Признаки сердечной недостаточности также отчетливо прослеживаются на работе других органов. В эпигастральной области ощущается пульсация, возможны запоры, тошнота и рвота, боли в желудке. Печень увеличивается в размерах и болит, всему виной застоявшаяся в органе кровь. Почки хуже работают, количество выделяемой мочи уменьшается, повышается ее плотность, там присутствуют белки, цилиндры, клетки крови. Если возникает вопрос, как проявляется сердечная недостаточность со стороны центральной нервной системы, то периодически случаются головокружения, нарушается сон, растет утомляемость и эмоциональное возбуждение, появляется раздражительность.
Методы и средства диагностики
Главный вопрос, как определить сердечную недостаточность. Для этого, кроме рядового осмотра кардиологом, потребуется использование целого ряда методов диагностики сердечной недостаточности.
Диагностика сердечной недостаточности начинается с осмотра. Отмечается присутствие таких симптомов, как цианоз, слабо наполненный частый пульс, давление может быть как повышенным, так и пониженным.
- ЭКГ – электрокардиография – выявляет разнообразные аритмии, ишемию и гипертрофию миокарда. Это неспецифический исследовательский метод, применяется не только для диагностики сердечной недостаточности, но и для выявления других проблем.
- Нагрузочные тесты помогают получить данные о том, насколько развита насосная функция сердца. Больной преодолевает нагрузку под наблюдением врача, которую постепенно увеличивают. Здесь используют специальное оборудование, выдающее нагрузку дозировано: особый велотренажер и беговая дорожка для кардиотренировок.
- ЭхоКГ – ультразвуковой метод исследования сердца, позволяющий определить причину сердечной недостаточности, а также облегчающий оценку сократительной функции желудочков. Данный метод диагностики может без сторонней помощи показать приобретенный или врожденный порок сердца, артериальную гипертензию, ишемию и т. д. С помощью ЭхоКГ определяется сердечная недостаточность у новорожденных. Его можно использовать на промежуточных этапах лечения для оценки достигнутых результатов.
- Рентгенография – исследование органов грудной клетки при помощи рентгеновского снимка. Помогает выявить застойные явления в малом круге кровообращения и кардиомегалию. Некоторые сердечные болезни удобнее выявлять именно этим способом. Так же, как и ЭхоКГ, он применяется для поэтапного отслеживания результатов.
- Радиоизотопное исследование: в организм вводятся радиоизотопные препараты, впоследствии распределяющиеся по определенным каналам, что способствует максимально точной оценке сократительной функции желудочков, включая уровень вместимости крови.
- ПЭТ – позитронно-эмиссионная томография – самый современный метод ядерной диагностики, очень дорогостоящий и редко встречающийся на данный момент. Особая радиоактивная «метка» оценивает зоны «живого» миокарда, чтобы можно было проводить коррекцию лечения сердечной недостаточности.
Методы диагностики сердечной недостаточности дополняются выслушиванием сердца и исследованием натрийуретических пептидов в плазме.
Лечение сердечной недостаточности проводится согласно результатам обследования и по назначению врача.
Лечение хронической сердечной недостаточности
Вылечить сердечную недостаточность, получив положительный результат, лучше при обнаружении самых первых признаков. Хроническая форма лечится долго, нужно запастись терпением и финансами. В большинстве случаев терапия проводится на дому, однако бывают ситуации, когда приходится прибегать к госпитализации.
Терапия сердечной недостаточности хронической формы направлена на достижение следующих результатов:
- Сокращение интенсивности клинических проявлений: отеков, утомляемости, одышки.
- Минимизация вероятности развития острой сердечной недостаточности.
- Защита и реабилитация внутренних органов, страдающих от неполноценного кровообращения.
Госпитализация пациента необходима при таких показаниях:
- незначительная эффективность амбулаторного лечения;
- явная отечность, требующая введения диуретиков внутримышечно;
- слабый сердечный выброс, свидетельствующий о необходимости инотропной терапии;
- нарушение ритмичности сердцебиений;
- осложнения сердечной недостаточности;
- значительное ухудшение состояния.
Рассмотрим, как лечить сердечную недостаточность. Хроническая форма заболевания требует назначения обширного списка лекарственных средств.
- Сердечные гликозиды: «Дигоксин» борется с фибрилляцией, расширяет сосуды, выводит жидкость.
- Бета-адреноблокаторы: «Метопролол» купирует аритмию и боль в сердце, уменьшает ЧСС и восприимчивость миокарда к нехватке кислорода.
- Мочегонные антагонисты альдостерона: «Спиронолактон» выводит жидкость, не уменьшая содержание магния и калия.
- Блокаторы рецепторов ангиотензина II: «Атаканд» снижает давление в легочных капиллярах, расслабляет кровеносные сосуды.
- Нитраты: «Нитроглицерин» улучшает питание миокарда благодаря расширению коронарных сосудов, способствует компенсации кровоснабжения в участки, пострадавшие от ишемии. Улучшает обмен веществ в тканях сердечной мышцы.
- Симпатомиметики: «Допамин» тонизирует сердце и пульсовое давление. Действует как мочегонный препарат, а также расширяет сосуды.
Вообще, что принимать при сердечной недостаточности, решает только врач. Он же делает назначения.
Лечение острой формы
Острая сердечная недостаточность требует лечения в реанимации или неотложных мероприятий на месте. Оказываемая первая помощь такому пациенту преследует основные цели:
- Как можно скорее восстановить кровообращение в жизненно важных органах.
- Стабилизировать сердечный ритм.
- Ослабить основные проявления болезни.
- Восстановить ток крови в питающих сердце сосудах.
Для ослабления симптомов острой формы для начала купируют приступ, а затем начинают основные терапевтические мероприятия:
- Вазодилататоры: «Нитропруссид натрия» понижает АД, расширяет артерии и вены, стимулирует сердечный выброс.
- Симпатомиметики: «Допамин» способствует движению крови в венах, сужает просвет крупных сосудов.
- Ингибиторы фосфодиэстеразы III: «Милринон» тонизирует сердечную мышцу, устраняет спазмы сосудов в легких.
- Наркотические анальгетики: «Морфин» успокаивает, борется с одышкой и болью, замедляет ЧСС при тахикардии.
- Кардиотонические негликозидные препараты: «Левосимендан» делает сократительные белки более чувствительными к кальцию. Желудочки сокращаются сильнее, что никак не влияет на расслабление.
- Диуретики: «Фуросемид», «Торасемид» увеличивает количество выводимой мочи за счет лишней жидкости. Отеки исчезают, сопротивление сосудов снижается, сердце разгружается.
Профилактика сердечной недостаточности тоже очень важна. Нужно стремиться не допускать развития провоцирующих ее болезней: гипертонии, ИБС, пороков сердца и т. д. Чтобы негативные процессы не прогрессировали, больной должен придерживаться предписанного режима физической активности, постоянно наблюдаться у кардиолога и не пропускать прием выписанных лекарств.

