
Болезнь Паркинсона хроническое, медленно прогрессирующее заболевание, которое характеризуется постепенной гибелью нервных клеток головного мозга, вырабатывающих дофамин, из-за накопления в них внутриклеточных включений (телец Леви).
Это недуг пожилых людей от 60 лет и старше, и его распространённость колеблется От 60 до 140 случаев на 100000 населения. Причем мужчины болеют чаще, чем женщины.
Почему в клетках головного мозга накапливаются вещества, приводящие к их гибели, до настоящего времени остается неясным, несмотря на большое количество проводимых во всем мире исследований. Предполагается участие в этом процессе генетических, иммунных, а также внешних и внутренних токсических факторов.
В группу риска входят люди пожилого возраста, лица, контактирующие с токсическими веществами (преимущественно с пестицидами и гербицидами), а также те, у кого родственники, не важно, в каком поколении, страдали болезнью Паркинсона.
Симптомы болезни Паркинсона
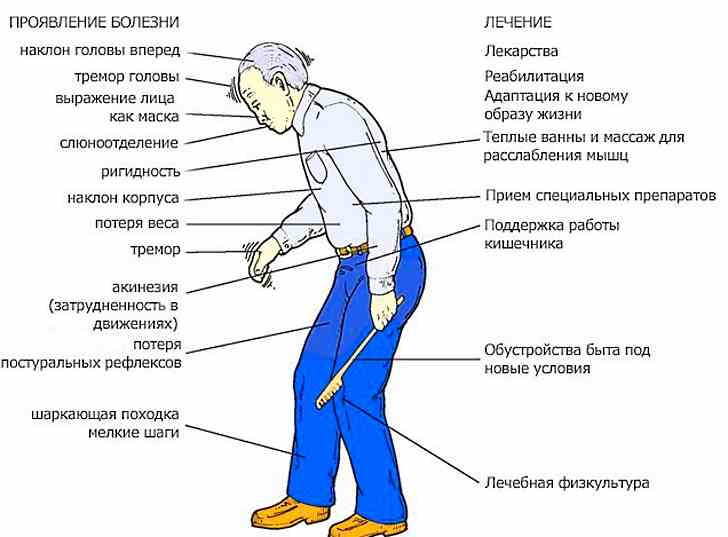
Болезнь Паркинсона в течение многих лет протекает скрыто. Первые симптомы развиваются, когда погибает 60 и более процентов клеток, вырабатывающих дофамин. Симптомы на стадии предболезни часто являются малозаметными для пациентов и могут восприниматься как проявления других заболеваний.
Это снижение обоняния, которое часто маскируется под симптомы хронических заболеваний верхних дыхательных путей;запоры, которым не уделяется должного внимания; болевые синдромы, чаще всего рассматриваемые как проявления осложнений остеохондроза позвоночника.
Наличие вышеназванных симптомов не является обязательным признаком развития болезни Паркинсона, и установить прямую связь между ними и последующим развитием этого недуга практически невозможно.
Чаще всего заболевание дебютирует либо с дрожания, либо со скованности, неловкости и замедленности движений в одной из конечностей, которые в последующем могут распространяться на вторую конечность той же стороны, а позднее на конечности другой стороны тела.
Симптомы заболевания делятся на 2 группы двигательные (моторные) и недвигательные (немоторные).
Двигательные симптомы
Возникают из-за недостаточной выработки дофамина в организме. К ним относятся мышечная скованность, замедленность движений с уменьшением амплитуды, дрожание конечностей, преимущественно в покое, нарушения равновесия.
Недвигательные симптомы
Возникают из-за вовлечения в дегенеративный процесс других, недофаминергических структур центральной и периферической нервной системы. К ним относятся вегетативные нарушения (проблемы с мочеиспусканием, запоры, колебания артериального давления, повышенные слюноотделение и потливость, сальность кожных покровов), сенсорные (болевые ощущения), психические (галлюцинации), аффективные (депрессия, тревога, апатия) расстройства, а также нарушения сна и бодрствования (яркие сновидения, разговоры и крики во сне, двигательное беспокойство во сне, дневная сонливость).
Немоторные симптомы разворачиваются на поздних стадиях заболевания, требуют дополнительной медикаментозной коррекции препаратами, применяющимися для лечения паркинсонизма, и существенно снижают качество жизни как самого пациента, так и его близкого окружения.
Первая стадия характеризуется односторонней симптоматикой, вторая двусторонней, без нарушений устойчивости во время ходьбы, третья двусторонней симптоматикой с наличием неустойчивости во время ходьбы, четвертая необходимостью посторонней помощи при сохранении возможности ходьбы и стояния без поддержки, пятая стадия тяжелой инвалидизацией: прикованностью больного к инвалидному креслу или постели с необходимостью постоянного постороннего ухода.
Наличие мышечной скованности приводит к шаркающей походке мелкими шагами, иногда с эпизодами «застываний» при ходьбе или топтания на месте, сутулости, отсутствию содружественных движений рук при ходьбе, часто с наличием в одной или обеих руках дрожания по типу «счета монет» или «скатывания пилюль», обеднению мимики, замедлению и снижению громкости речи с осиплостью голоса.
Почерк пациентов становится мелким, с постепенным уменьшением размера букв к концу предложения. Появляются затруднения при выполнении мелких движений: застегивании пуговиц, чистке зубов, нарезании продуктов, одевании.
Постепенно нарастающая неустойчивость при ходьбе может привести к нарушению равновесия и падению даже при минимальном толчке. Совокупность симптомов заболевания приводит к значительному снижению качества жизни, ограничениям в повседневной деятельности и самообслуживании.
Со временем снижается внимание, ухудшается память, появляются апатия, безынициативность, депрессия, реже могут развиваться психические нарушения в виде галлюцинаций и бреда.
Диагноз «болезнь Паркинсона» устанавливается на оснований жалоб и результатов неврологического осмотра пациента. Каких-либо специфических изменений в анализах крови, мочи, спинномозговой жидкости, по результатам ультразвукового (ультразвуковое и дуплексное сканирование брахиоцефальных артерий), нейрофизиологического (электроэнцефалограмма, реоэнцефалограмма) и нейровизуализационного (МРТ, КТ головного мозга) обследований не выявляется.
Консервативное лечение. Препараты

Методов, позволяющих излечить болезнь Паркинсона, на сегодняшний день не существует. Тем не менее лечение является обязательным, так как позволяет замедлить процесс прогрессирования заболевания, увеличить продолжительность жизни, сохранить и продлить трудоспособность.
Есть три основных направления лечения болезни Паркинсона: медикаментозная и реабилитационная терапия, а также нейрохирургическое лечение. Основная цель медикаментозного лечения это восполнение недостаточного содержания дофамина в головном мозге, восстановление нарушенных двигательных функций и поддержание оптимальной мобильности пациента в течение максимально долгого периода времени.
При этом важно свести к минимуму риск побочных действий лекарственных препаратов. В лечении используется 6 групп лекарственных препаратов: леводопы, агонисты дофаминовых рецепторов, амантадины, ингибиторы МАО-В, ингибиторы КОМТ, холинолитики.
Лекарственные препараты
Золотым стандартом медикаментозной терапии являются препараты леводопы, которые используются в клинической практике с 1960-х годов. Леводопа это непосредственный предшественник дофамина, который, в отличие от самого дофамина, способен проникать в головной мозг через его естественный барьер.
Эти препараты обладают доказанной способностью продления продолжительности жизни пациентов и способностью на годы отстрочить момент наступления инвалидизации при условии своевременного начала терапии и соблюдения схем и правил.
Подбор дозировок, составление и коррекция схемы терапии требуют высокой квалификации врача-невролога и должны осуществляется только специалистом. Кроме того, лечение препаратами леводопы требует от пациента и лиц, ухаживающих за ним, обязательного соблюдения рекомендованной схемы.
Самостоятельные изменения режима дозирования и кратности приема могут привести к разбитию серьезных побочных эффектов.
Действие других противопаркинсонических препаратов направлено на увеличение концентрации дофамина в центральной нервной системе. Например, агонисты дофаминовых рецепторов, попадая в кровь, усиливают действие дофамина.
Амантадины, блокируя специфические рецепторы, оказывают непрямое действие на дофаминовые рецепторы, повышая внеклеточное содержание дофамина. Ингибиторы МАО-В и ингибиторы КОМТ блокируют ферменты, расщепляющие дофамин, также повышая его концентрацию.
В большинстве случаев коррекция симптомов болезни требует комплексного подхода, то есть сочетания нескольких препаратов из разных групп. Терапия одним противопаркинсоническим препаратом возможна только на начальных этапах и, как правило, в течение ближайшего времени требует добавления как минимум еще одного препарата другой группы.
Существует специально разработанная тактика применения противопаркинсоничееких средств, которая учитывает симптомы заболевания, степень их выраженности, возраст пациента и другие параметры. Кроме того, для коррекции немоторных симптомов в схему терапии могут быть включены антидепрессанты, противотревожные, противодементные, антипсихотические лекарственные средства.
Нейрохирургическое лечение представляет собой методику электростимуляции глубинных структур головного мозга с помощью имплантированных электродов. Данный метод используется для коррекции некоторых тяжелых симптомов болезни в случае, когда состояние больного не удается скомпенсировать при помощи лекарственных препаратов.
Метод имеет строгие показания и противопоказания и подходит далеко не каждому пациенту. После оперативного лечения медикаментозная терапия не отменяется, производится лишь ее коррекция.
Клинические рекомендации

Обязательны физическая реабилитация: лечебная физкультура, ежедневная ходьба в быстром темпе по 40-60 минут в день, скандинавская ходьба, тренировочная ходьба по специальным дорожкам с различными типами покрытий, танцевальная терапия, логопедические занятия, музыкотерапия.
Регулярные физические нагрузки позволяют поддерживать скорость реакции и координацию движений. Практика показывает, что занятия танцами уменьшают проявления болезни, замедляют ее развитие, улучшают координацию движений, стимулируют процессы в головном мозге, стабилизируют эмоциональный фон и возвращают уверенность в себе.
В течение последних лет активно развивается методика музыкотерапии, которая способствует сохранению и улучшению речевой функции, усиливает голос, препятствуя развитию осиплости и нарушений глотания.
Болезнь Паркинсона не имеет ограничений по физической реабилитации, тем не менее, необходимо учитывать наличие сопутствующих патологий, которые могут стать ограничением для использования тех или иных методик физической активности.
К немедикоментозным методам лечения можно отнести восстановление когнитивных навыков. Разработаны специальные тренировочные программы, в том числе и компьютерные, направленные на улучшение внимания, памяти и мышления.
Правила безопасности

Болезнь Паркинсона это неуклонно прогрессирующее заболевание, и прогноз его зависит от многих факторов. При отсутствии терапии способность к самообслуживанию утрачивается в среднем за 8-10 лет.
При этом своевременная диагностика, адекватно подобранная медикаментозная терапия в сочетании с немедикаментозными методами воздействия позволяют пациентам вести активный образ жизни и на долгие годы отсрочить утрату трудоспособности.
Болезнь Паркинсона тяжелое испытание не только для самого больного, но и для близких ему людей. Образ жизни кардинально меняется.
Но есть правила безопасности, которые следует соблюдать:
- Подберите максимально удобное кресло: с высокой спинкой; устойчивое, с подлокотниками и жестким сидением. Если* отдыхаете на диване, сидите с краю, подложив со второй стороны твердую подушку или валик. Вставайте всегда одним, наиболее удобным для вас способом.
- Спите на неширокой кровати высотой не более 80 сантиметров с прочной рамой и съемным жестким матрасом. Постельное белье и пижама должны быть из легких материалов. Накрывайтесь легким одеялом (в холодное время года пуховым, летом синтепоновым).
- Избегайте использования общественного транспорта в часы пик. Не стесняйтесь попросить помощи у других пассажиров. Пользуйтесь ремнями безопасности (если они есть), чтобы не упасть при торможении, поворотах.
Соблюдайте ежедневную гигиену:
- Поставьте возле раковины стул с высокой спинкой и опирайтесь на нее во время умывания.
- Положите на пол ванной комнаты коврик из нескользящего материала.
- Пользуйтесь электрической зубной щеткой (она требует меньше усилий при чистке зубов).
- Для бритья используйте электрическую бритву, которая подключается к электросети коротким проводом. В этом случае вы сможете ее быстро найти, если случайно выпустили из рук.
- После душа надевайте махровый халат вместо того, чтобы пытаться вытереться полотенцем.
Чтобы возникало меньше сложностей с одеванием:
- Заранее приготовьте одежду и обувь, которую собираетесь надеть. Рассортируйте одежду по очередности надевания. Одевайтесь, сидя на устойчивом стуле.
- Выбирайте обувь без шнурков. При надевании носков и обуви в качестве подставки используйте небольшую скамейку (немного меньше по высоте, чем стул, на котором сидите). Старайтесь даже в домашних условиях использовать обувь с «закрытой пяткой», так как открытая при неустойчивой походке может слететь с ноги и спровоцировать падение.
При приеме пищи:
- Сидите за столом на устойчивом стуле, положив обе руки на столешницу.
- Используйте облегченные столовые приборы, легкую, но небьющуюся посуду. Подкладывайте под тарелки нескользящие салфетки.
- Жидкость наливайте не в стаканы, а в чашки с большими удобными ручками.
Специальной диеты, рекомендованной при болезни Паркинсона, нет. Но есть общие правила. Основу дневного рациона должны составлять цельнозерновые крупы (гречка, рис), молочные и кисломолочные продукты (источники кальция), небольшие порции белковых продуктов (рыба, мясо, яйца) и в изобилии фрукты и овощи.
Помните, что белковая пища замедляет всасывание препаратов леводопы, в связи с чем ее употребление оптимально между приемами лекарства. Клетчатка, содержащаяся в растительной пище, обеспечивает правильную работу пищеварительной системы и профилактику запоров, которые часто сопутствуют этому недугу.
С этой же целью важно употреблять достаточно жидкости. Количество жиров в рационе следует сократить, отдав предпочтение растительным.
Чтобы избежать проблем с проглатыванием пищи из- за ослабленных глотательных мышц, соблюдайте следующие правила:
- отведите на трапезу достаточное количество времени, не спешите, при необходимости измельчите пищу или разделите ее на маленькие кусочки;
- во время еды сидите прямо, не разговаривайте. При глотании немного наклоните голову вперед. Сконцентрируйтесь на движениях языка;
- следующую порцию берите только после того, как проглотили предыдущую. После каждого проглатывания делайте несколько маленьких глотков жидкости.
Если при приеме пищи возникает желудочно-пищеводный рефлюкс (заброс кислого содержимого желудка в пищевод), старайтесь не лежать после еды.
Не занимайтесь самолечением. Найдите «своего» врача-невролога-паркинсонолога, у которого будете постоянно наблюдаться и во всем ему доверять. Консультироваться с врачом следует 1 раз в 6-12 месяцев, а в случае ухудшения состояния внепланово.
Не поддавайтесь панике и отчаянию, спокойно реагируйте на любопытство и вопросы окружающих, занимайтесь физической культурой, ведите как можно более активный образ жизни.
Карп и лосось против Паркинсона
Как известно, болезнь Паркинсона являетсмя тяжелым нейродегенеративным заболеванием, при котором погибают клетки головного мозга, вырабатывающие важное вещество дофамин. Одновременно в телах поврежденных нейронов появляются важные белковые структуры. Шведские ученые после продолжительного клинического наблюдения обнаружили способ предотвращения накопления патологических белков.
Это позволит затормозить развитие тяжелого недуга. Они рекомендуют пациентам, страдающим болезнью Паркинсона, включать в рацион рыбные блюда (в первую очередь карп и лосось), так как в них присутствует большое количество парвальбумина, который блокирует образование патологических белковых соединений в телах нейронов.
Главное при болезни Паркинсона не дать себя победить!

